
青光眼全攻略:從症狀前兆、原因到治療方法,教你如何有效預防
「青光眼」早期有哪些症狀前兆? 青光眼的原因包括高眼壓、遺傳等因素,治療方式有藥物、雷射及手術。如何預防青光眼?定期檢查、控制眼壓是關鍵,立即瞭解青光眼的症狀前兆與防治方法,保護你的視力健康!
目錄
青光眼症狀前兆
青光眼被稱為「視力的隱形殺手」,關鍵在於其早期症狀常被忽略。許多患者直到視野嚴重缺損才就醫,此時視神經損傷已難逆轉。準確辨識「青光眼症狀前兆」,是戰勝此疾病的關鍵第一步。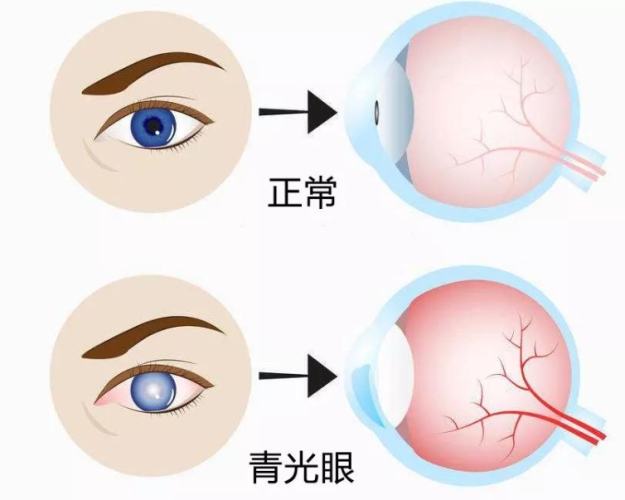
1.1 視覺功能的微妙變化
• 周邊視野缺損:這是最經典卻最易被忽略的「青光眼症狀前兆」。初期可能只是眼角餘光模糊,像是透過隧道看東西,開車時易忽略側方來車。陳先生就是因此發生小擦撞才警覺,檢查確診為隅角開放性青光眼。• 夜間視力下降與眩光:當光線不足時,您是否覺得看路特別吃力?瞳孔放大會加重房水排出阻力,使初期青光眼患者在夜間或暗室視覺品質明顯變差。
• 近距離工作困難及老花加重:視神經功能受損會影響調節力,李女士就曾誤以為是「老花眼度數加深」,延誤半年才診斷出正常眼壓性青光眼。
1.2 眼部不適感
• 間歇性眼脹痛與頭痛:尤其在傍晚或近距離用眼過度後,感覺眼球深處悶脹,有時伴隨同側偏頭痛。這是急性隅角閉鎖性青光眼的典型「青光眼症狀前兆」,但開放性患者也可能在眼壓急升時出現。• 頻繁更換老花眼鏡:若半年內更換兩副以上眼鏡仍無法解決視力模糊,需高度懷疑是「青光眼症狀前兆」在作祟。
• 虹視現象:看燈光時周圍出現彩虹樣光暈,顯示角膜因高眼壓水腫產生繞射,這是急性發作的重要警訊。
1.3 全身性關聯表現
• 不明原因偏頭痛:三叉神經反射可能將眼壓升高訊號傳導至頭部,統計顯示青光眼患者偏頭痛發生率高出常人1.8倍。
• 血壓波動異常:低血壓或夜間血壓過度下降(nocturnal dip)會減少視神經血流灌注,加速青光眼進程。
• 睡眠呼吸中止症候群:夜間缺氧狀態傷害視神經,此類患者罹患正常眼壓性青光眼的風險顯著增加。
請務必記住:一旦發現這些「青光眼症狀前兆」,黃金診療期就開始倒數。上周有位工程師因及時捕捉到視野缺損前兆,透過積極治療成功保住0.9的最佳矯正視力。
青光眼的原因
許多患者問我:「醫生,我生活作息正常,為什麼還會得青光眼?」事實上,「青光眼的原因」是複雜的多因子交織結果,絕非單一因素所造成。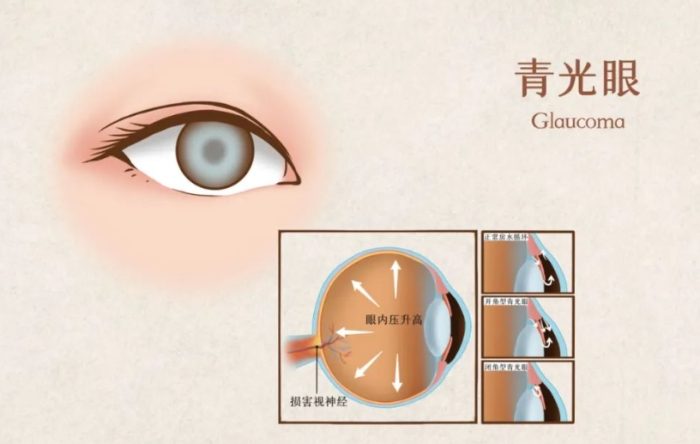
2.1 眼壓調控機制失衡
這是「青光眼的原因」中最關鍵的生物力學因子:
• 房水循環障礙:睫狀體分泌的房水無法順利通過小樑網排出(開放型),或被周邊虹膜阻塞(閉鎖型),導致眼球內部壓力升高。
• 鞏膜靜脈竇塌陷:最新研究發現,此處的細胞外基質重塑異常會降低房水外流效率,佔隅角開放性青光眼原因的70%以上。
• 上鞏膜靜脈壓升高:甲狀腺眼疾、縱膈腔腫瘤等疾病可能間接推升眼壓。
2.2 視神經脆弱性因素
解釋了為何部分患者眼壓正常仍會失能:
• 視神經盤結構缺陷:天生較大的杯盤比(C/D ratio > 0.6)使篩板結構薄弱,承受壓力能力下降。
• 微循環功能障礙:視神經乳頭血流速率低於0.8ml/min時,神經纖維極易缺血壞死。
• 粒線體功能異常:影響神經節細胞能量代謝,使其更容易在壓力下凋亡。
2.3 系統性疾病與外因交互作用
• 血管調節異常疾病:糖尿病患者罹患青光眼風險增加48%,主因糖化終產物損傷血管內皮。
• 長期類固醇使用:無論點眼藥、吸入劑或口服,類固醇會誘導小樑網細胞外基質沉積,停藥後眼壓仍可能持續偏高。
• 高度近視與眼球結構:軸性近視每增加1mm,青光眼風險上升30%,因視神經盤傾斜使其更易受壓。
• 基因遺傳變異:MYOC、OPTN基因突變與早發性青光眼高度相關,家族史陽性者風險高達10倍。
在我追蹤的家族病例中,有位帶有MYOC基因突變的母女檔,透過遺傳諮詢與定期監測,成功在25歲發病前啟動預防性治療。
青光眼的治疗
面對確診的患者,我總強調:「青光眼的治疗不是追求『治癒』,而是終身的『視力資產管理』。」完整的治療策略需環環相扣。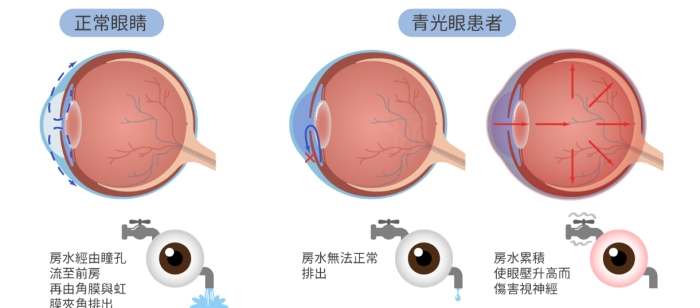
3.1 治療前精準檢查:量身訂作作戰計畫
• 24小時眼壓曲線監測:抓出隱藏性高峰(常見於清晨4-6時),單次門診測量可能遺漏35%的異常波動。
• 視神經斷層掃描(OCT)
青光眼的治疗目標是維持患者終身可用視力。根據2023年台灣青光眼醫學會指引,我們採取階梯式策略:
3.2 多元治療方法並進
• 藥物治療:第一道防線
- 前列腺素類衍生物(如Latanoprost):提升葡萄膜鞏膜路徑外流,每晚1次可降壓25-33%- β受體阻斷劑(如Timolol):抑制房水生成,避免用於氣喘患者
- 複方製劑(如Cosopt®):結合多種機轉提升療效,增強患者用藥順從性
• 雷射治療:微創介入關鍵
- 選擇性雷射小樑成形術(SLT):活化小樑網細胞功能,效果維持1-3年- 雷射虹膜穿孔術(LPI):預防隅角閉鎖急性發作,單眼治療僅需5分鐘
• 手術治療:終極降壓方案
- 小樑切除術(Trabeculectomy):建立房水外引流通道,術後需密切監控濾泡- 青光眼導管植入術(Ahmed valve):適用於多次手術失敗或新生血管性青光眼
- 微創青光眼手術(MIGS):如iStent®植入,創傷小恢復快,適合早期患者
3.3 治療成敗的關鍵細節
• 藥物使用正確性:點藥後壓住鼻淚管1分鐘,減少全身吸收副作用
• 濾過泡照護技巧:術後避免揉眼、提重物,每週返診檢查纖維化徵兆
• 跨科別用藥整合:例如氣喘藥中的β激動劑可能拮抗青光眼藥效,需協調處方
• 視野追蹤頻率:初期每3-6個月重複檢查,穩定後改為每年1-2次
上個月有位教師因嚴格執行治療計畫,十年來視野缺損僅擴大2%,證明「青光眼的治疗」貴在精準與堅持。
如何预防青光眼
在診間我常說:「與其焦慮『會不會失明』,不如行動『如何预防青光眼』。」預防策略需滲透至生活每個環節。
4.1 飲食:視神經的營養防護罩
• 抗氧化劑補充:每天攝取10mg葉黃素+2mg玉米黃素(相當於一碗菠菜+半顆彩椒),提升黃斑部色素密度
• 硝酸鹽豐富食材:每周3份深綠色蔬菜(羽衣甘藍、芥藍菜)可增加視神經血流
• Omega-3脂肪酸:每日1.5g DHA(約100g鯖魚)有助調節眼壓日夜波動
• 咖啡因管控:咖啡每日限量300ml,過量會短暫升高眼壓達3mmHg
4.2 日常習慣的隱形守則
• 閱讀光源管理:使用雙光源(環境光500lux+檯燈700lux),避免瞳孔劇烈變化
• 螢幕使用原則:每20分鐘看6公尺遠物20秒,降低睫狀肌痙攣風險
• 瑜伽姿勢警示:避免頭低於心臟的倒立動作,此姿勢可使眼壓飆升15mmHg
• 衣領鬆緊度:過緊領帶或頸飾會阻礙頸靜脈回流,增加上鞏膜靜脈壓
4.3 睡眠與運動的黃金平衡
• 睡姿科學:採取30度仰臥,避免側睡壓迫眼球(實驗顯示側睡可使受壓側眼壓升高4.6mmHg)
• 有氧運動處方:每周3次、每次40分鐘的快走或游泳,長期可降平均眼壓2-3mmHg
• 阻力運動禁忌:舉重時憋氣動作(Valsalva maneuver)會使眼壓瞬間升高達40mmHg
4.4 不可妥協的定期監測
• 40歲以上基礎檢查:每2年進行眼底攝影+眼壓測量
• 高風險族群升級追蹤:具家族史、高度近視(>600度)、三高患者每年做OCT檢查
• 居家自我監測:學習指測眼壓法(以食指輕按閉眼的上眼瞼),發現異常硬化立即就醫
在我的預防門診中,有位高風險患者透過執行「如何预防青光眼」計畫,五年追蹤杯盤比維持0.3不變,證明預防絕對有效。
青光眼關鍵問題解析
怎麼知道自己有青光眼?
僅靠自我察覺極不可靠,因初期無明顯症狀。需透過專業檢查:眼壓測量(非絕對指標)、視神經OCT斷層掃描(檢測神經纖維層厚度)、視野檢查(偵測缺損範圍)三項綜合判斷。建議40歲起每2年篩檢,高風險族群每年檢查。
青光眼多久會失明?
失明非必然結果。研究顯示:未治療者約10年內可能失明,但規律接受治療者,20年視野保存率高達80%。關鍵在「診斷時的神經損傷程度」及「後續治療穩定性」。曾有位患者確診後嚴格控制25年,至今仍保持0.6可用視力。
什麼人容易得青光眼?
六大高危險群:① 直系親屬有病史(風險增10倍)② 60歲以上長者(每增10歲風險翻倍)③ 高度近視(>600度風險增3倍)④ 糖尿病患者(風險增48%)⑤ 長期使用類固醇者(眼藥水或口服)⑥ 非裔或亞裔族群(因眼球結構差異)。
青光眼一定會瞎掉嗎?
絕對不是!根據台灣健保資料庫研究,接受標準治療的青光眼患者,失明率僅約5-10%。關鍵在「早期發現」與「持續治療」。即使晚期確診,透過聯合治療(藥物+雷射+手術)仍可能維持生活所需視力。
青光眼需要配眼鏡嗎?
視力矯正與青光眼治療無直接關聯。但若同時有近視、老花或散光,配戴合適眼鏡可減輕視覺疲勞,間接幫助眼壓控制。需注意:避免配戴壓迫太陽穴的鏡架,以免影響上鞏膜靜脈回流。
青光眼可以治好嗎?
現階段尚無法「治癒」已損傷的視神經,但可有效「控制」疾病進程。治療目標是將眼壓控制在「目標眼壓」(Target IOP),此數值需依照患者病情個別化訂定。透過藥物、雷射或手術達成目標眼壓後,多數患者能終生維持有用視力。